Dla pacjentów
Kliknij aby pobrać poradnik dla pacjentów – wersja 2021
CO TO JEST NADCIŚNIENIE PŁUCNE I TĘTNICZE NADCIŚNIENIE PŁUCNE?
Co to jest krążenie płucne?
Krążenie płucne, nazywane też krążeniem małym, odpowiedzialne jest wraz z płucami za wymianę gazową, tzn. pobieranie tlenu oraz wydalanie dwutlenku węgla z organizmu. Krew żyłą główną górną i dolną spływa z całego organizmu do prawego przedsionka serca. Stąd przez zastawkę trójdzielną przedostaje się do prawej komory, która kurcząc się rytmicznie, pompuje krew do tętnic płucnych. Prawa komora jest przez zastawkę płucną połączona z pniem płucnym, który rozgałęzia się na tętnice płucne – prawą i lewą – dostarczające krew odpowiednio do prawego i lewego płuca. Tętnice płucne dzielą się na mniejsze naczynia transportujące krew do poszczególnych części płuc (płatów i segmentów), następnie tworzą sieć naczyń włosowatych oplatających pęcherzyki płucne. W pęcherzykach płucnych następuje wymiana gazowa. Następnie utlenowana krew żyłami płucnymi jest odprowadzana do lewego przedsionka, stąd zaś do lewej komory. Lewa komora pompuje krew do aorty, która rozprowadza ją po całym organizmie, tworząc krążenie systemowe zwane też dużym.
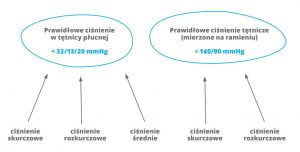
Jakie jest prawidłowe ciśnienie w tętnicy płucnej?
Ciśnienie w tętnicy płucnej można opisać za pomocą trzech wartości: ciśnienia skurczowego, ciśnienia rozkurczowego i ciśnienia średniego. Ciśnienie w tętnicy płucnej powinno być znacznie mniejsze niż tzw. ciśnienie tętnicze, które mierzymy często na ramieniu. Prawidłowe ciśnienie skurczowe w tętnicy płucnej nie przekracza 32 mmHg, rozkurczowe – 13 mmHg, a ciśnienie średnie – 20 mmHg.
W jaki sposób można zmierzyć ciśnienie w tętnicy płucnej?
Dokładny pomiar ciśnienia w tętnicy płucnej jest możliwy jedynie za pomocą badania inwazyjnego przy użyciu cewnika umieszczonego w tętnicy płucnej. Zabieg, podczas którego dokonuje się tego pomiaru, nazywa się cewnikowaniem prawostronnym serca. Wysokość ciśnienia w tętnicy płucnej można też w sposób przybliżony ocenić za pomocą badania echokardiograficznego. Pomiar ten nie jest jednak na tyle dokładny, aby pozwalał na rozpoznanie lub wykluczenie nadciśnienia płucnego czy na ocenę zmian ciśnienia w tętnicy płucnej pod wpływem leczenia.
Ciśnienie w tętnicy płucnej nie może być zmierzone standardowym ciśnieniomierzem.
Co to jest nadciśnienie płucne?
Nadciśnienie płucne oznacza podwyższenie średniego ciśnienia w tętnicy płucnej do co najmniej 25 mmHg. Aby dokonać rozpoznania, pomiar ciśnienia musi być wykonany bezpośrednio w tętnicy płucnej podczas cewnikowania prawostronnego. Nadciśnienie płucne jest poważną chorobą. Aby rozpocząć leczenie, należy znaleźć jego przyczynę. Nadciśnienie płucne rozpoznajemy na podstawie wartości średniego ciśnienia w tętnicy płucnej zmierzonego podczas cewnikowania serca.
Co to jest zespół Eisenmengera?
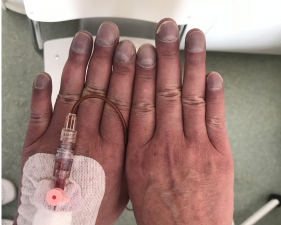
Zespół Eisenmengera jest postacią tętniczego nadciśnienia płucnego występującą u części pacjentów z wrodzoną wadą przeciekową serca. Pojawia się, gdy ciśnienie w krążeniu płucnym (małym) przewyższa ciśnienie w krążeniu systemowym (dużym). Wtedy część nieutlenowanej krwi z prawej części serca zamiast płynąć do płuc przepływa prosto przez nieprawidłowe połączenia do lewej części serca. Przedostanie się nieutlenowanej krwi do krążenia systemowego powoduje wystąpienie sinicy, która jest obok duszności podstawowym objawem zespołu Eisenmengera. Charakterystyczną cechą zespołu Eisenmengera są też palce pałeczkowate oraz paznokcie w kształcie szkiełek od zegarka.
Co to jest przewlekłe zakrzepowo-zatorowe nadciśnienie płucne?
Przewlekłe zakrzepowo-zatorowe nadciśnienie płucne to jedna z możliwych przyczyn nadciśnienia płucnego. Jest ono wywołane obecnością zorganizowanego materiału zakrzepowo-zatorowego w tętnicach płucnych, który nie uległ rozpuszczeniu po zatorowości płucnej. Ten materiał powoduje ograniczenie przepływu krwi przez tętnice płucne, co znacznie utrudnia pracę prawej komory serca i prowadzi do wystąpienia objawów nadciśnienia płucnego
Ile osób w Polsce choruje na przewlekłe zakrzepowo-zatorowe nadciśnienie płucne?
Przewlekłe zakrzepowo-zatorowe nadciśnienie płucne to choroba rzadka, dlatego aktualnie w Polsce na przewlekłe zakrzepowo-zatorowe nadciśnienie płucne choruje ok. 600 pacjentów, a w ciągu roku diagnozuje się około 4 nowych pacjentów na milion mieszkańców.
Co to znaczy że tętnicze nadciśnienie płucne jest chorobą rzadką?
Choroby rzadkie są schorzeniami występującymi u mniej niż 5 na 10 000 osób. Na podstawie ostatnich danych epidemiologicznych częstość występowania tętniczego nadciśnienia płucnego została określona jako 30 przypadków na milion dorosłych Polaków. To, że tętnicze nadciśnienie płucne jest chorobą rzadką sprawia, że prawidłowe rozpoznanie i rozpoczęcie leczenia może być utrudnione i często jest wprowadzane ze znacznym opóźnieniem.
Istotną kwestią pozostaje rozpowszechnianie wiedzy na temat tej choroby i informowanie o możliwości kierowania pacjentów do ośrodków prowadzących specjalistyczną diagnostykę i leczenie.
Czy nadciśnienie płucne jest chorobą dziedziczną ?
Niektóre rodzaje nadciśnienia płucnego mogą mieć podłoże genetyczne i być dziedziczone. Dotyczy to głównie przypadków tętniczego nadciśnienia płucnego bez uchwytnej przyczyny (idiopatycznego).
Mutacja genu BMPR2, która najczęściej odpowiada za rozwój dziedziczonego tętniczego nadciśnienia płucnego występuje u 25% pacjentów ze sporadycznym idiopatycznym nadciśnieniem płucnym oraz u 75% pacjentów z rodzinną postacią nadciśnienia płucnego
Czy nadciśnienie płucne może być przekazane potomstwu?
Pewne rodzaje nadciśnienia płucnego, zwykle określane jako idiopatyczne, czyli rozwijające się bez uchwytnej przyczyny mogą być wynikiem mutacji w obrębie genów predysponujących do rozwoju nadciśnienia płucnego.
Taka mutacja może być przekazana potomstwu. Ryzyko przekazania choroby dziecku przez osobę chorującą na idiopatyczne tętnicze nadciśnienie płucne jest jednak stosunkowo niewielkie i wynosi ok. 2% w przypadku gdy tylko jedna osoba w rodzinie choruje na nadciśnienie płucne oraz ok. 10% w przypadku gdy w rodzinie choruje więcej osób.
Czy pacjenci z chorobami tkanki łącznej powinni być badani pod kątem nadciśnienia płucnego?
Pacjenci z chorobami tkanki łącznej, np. z twardziną układową są w grupie zwiększonego ryzyka wystąpienia nadciśnienia płucnego. Mogą oni wymagać zwiększonego nadzoru, aby nie przeoczyć pierwszych objawów tej choroby. Lekarz opiekujący się pacjentem z chorobą tkanki łącznej może zaplanować wykonanie dodatkowych badań laboratoryjnych, spirometrycznych lub badania echokardiograficznego aby ustalić wskazania do dalszej diagnostyki nadciśnienia płucnego w ośrodku referencyjnym.
Co to jest peptyd natriuretyczny (BNP, NT-proBNP) i jakie ma znacznie w nadciśnieniu płucnym?
Peptydy natriuretyczne to substancje wydzielane do krwi przez komórki mięśniowe serca pod wpływem ich nadmiernego przeciążenia. W sytuacji gdy dochodzi do wzrostu ciśnienia w tętnicy płucnej ich stężenie we krwi jest związane ze stopniem niewydolności prawej komory serca. Przeprowadzone dotychczas badania wykazały również, że wysoki poziom peptydu natriuretycznego typu B związany jest z większym zaawansowaniem nadciśnienia płucnego i większym ryzykiem zgonu. Dlatego pomiar BNP lub NT-proBNP przeprowadzany jest w trakcie diagnostyki tej choroby oraz w monitorowaniu skuteczności zastosowanego leczenia.
Jakie są przyczyny nadciśnienia płucnego?
Nadciśnienie płucne może być konsekwencją innych chorób lub pojawić się samoistnie. Przyczynami nadciśnienia płucnego są m.in.:
• wady wrodzone serca, np. ubytek w przegrodzie międzykomorowej lub międzyprzedsionkowej;
• choroby tkanki łącznej, np. twardzina, toczeń układowy;
• zakażenie wirusem HIV;
• marskość wątroby (nadciśnienie wrotne);
• leki i toksyny, np. niektóre leki zmniejszające apetyt, niektóre narkotyki, np. amfetamina;
• niewydolność lewej komory serca, wady zastawki mitralnej i aortalnej;
• ciężkie choroby płuc;
• przebyta zatorowość płucna;
• mutacje genetyczne.
Jeśli nie znajdzie się przyczyny nadciśnienia płucnego, lekarz rozpoznaje tzw. idiopatyczne tętnicze nadciśnienie płucne. Idiopatyczne tętnicze nadciśnienie płucne, dziedziczone (uwarunkowane genetycznie), związane z wadami wrodzonymi serca, chorobami tkanki łącznej, zakażeniem wirusem HIV oraz nadciśnieniem wrotnym lub nadciśnienie płucne wywołane przez leki i toksyny tworzą jedną grupę o podobnych objawach i sposobie leczenia zwaną tętniczym nadciśnieniem płucnym.
Co to jest zespół Eisenmengera?
Zespół Eisenmengera jest postacią tętniczego nadciśnienia płucnego występującą u części pacjentów z wrodzoną wadą przeciekową serca. Pojawia się, gdy ciśnienie w krążeniu płucnym (małym) przewyższa ciśnienie w krążeniu systemowym (dużym). Wtedy część nieutlenowanej krwi z prawego przedsionka, prawej komory lub tętnicy płucnej zamiast płynąć do płuc przepływa prosto przez nieprawidłowe połączenia do lewego przedsionka (w przypadku ubytku w przegrodzie międzyprzedsionkowej), lewej komory (w przypadku ubytku w przegrodzie międzykomorowej) lub aorty (w przypadku przetrwałego przewodu tętniczego Botalla). Przedostanie się nieutlenowanej krwi do krążenia systemowego powoduje wystąpienie sinicy, która jest obok duszności podstawowym objawem zespołu Eisenmengera. Charakterystyczną cechą zespołu Eisenmengera są też palce pałeczkowate oraz paznokcie w kształcie szkiełek od zegarka.
Jakie są objawy nadciśnienia płucnego?
Różne postaci tętniczego nadciśnienia płucnego objawiają się podobnie. Pierwszym symptomem choroby jest zazwyczaj duszność. Początkowo występuje tylko przy większym wysiłku, ale z czasem narasta i utrudnia wykonywanie codziennych czynności. Wystąpienie duszności świadczy o znacznym zaawansowaniu choroby. Konieczna jest pilna konsultacja lekarska. Pozostałe objawy tętniczego nadciśnienia płucnego wraz z częstością występowania przedstawiono w tabeli 1.

Czy tętnicze nadciśnienie płucne jest poważną chorobą?
Tętnicze nadciśnienie płucne to poważna choroba. Jeśli jest wywołane innymi schorzeniami (np. toczniem układowym) to jego ciężkość zależy do pewnego stopnia od aktywności choroby podstawowej i jej odpowiedzi na leczenie. Istotne jest, w jakim stadium choroba zostanie zdiagnozowana, jak szybko podejmie się odpowiednie leczenie i czy pacjent dobrze na nie zareaguje. Jeśli lekarz podejrzewa u ciebie nadciśnienie płucne, jak najszybciej skontaktuj się z ośrodkiem specjalizującym się w diagnozowaniu i leczeniu tej choroby.
Gdzie powinno się diagnozować i leczyć tętnicze nadciśnienie płucne?
Pacjenci z tętniczym nadciśnieniem płucnym powinni być leczeni w ośrodkach referencyjnych, tzn. takich, które posiadają odpowiednią wiedzę, doświadczenie oraz bazę sprzętową do diagnostyki i leczenia chorych. Według opinii ekspertów ośrodek referencyjny to taki, który prowadzi co najmniej 50 pacjentów z tętniczym nadciśnieniem płucnym lub z przewlekłym zakrzepowo-zatorowym nadciśnieniem płucnym.
BADANIA DIAGNOSTYCZNE
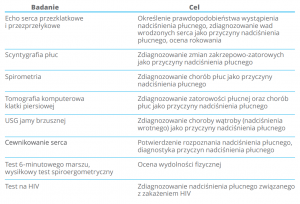
Jakie badania należy wykonać u pacjenta z podejrzeniem nadciśnienia płucnego?
Pacjent, u którego podejrzewa się nadciśnienie płucne, wymaga bardzo szczegółowej diagnostyki. Często trzeba wykonać kilka lub kilkanaście badań. Nadciśnienie płucne można podejrzewać na podstawie badania echokardiograficznego, ale do postawienia rozpoznania konieczne jest wykonanie cewnikowania prawostronnego serca. Następnie wykonuje się badania, które mają pomóc w określeniu przyczyny choroby oraz stopnia jej ciężkości.
Co to jest klasa czynnościowa NYHA i jak ją ocenić?
Klasa czynnościowa według NYHA (ang. New York Heart Association) lub WHO (ang. World Health Organization) określa, w jaki sposób choroba ogranicza aktywność fizyczną pacjenta. Wyróżnia się cztery klasy czynnościowe, które opisane zostały w tabeli 3.
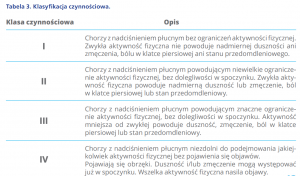
Lekarz określa, w której klasie czynnościowej znajduje się w danym momencie pacjent, na podstawie przeprowadzonego wywiadu chorobowego. Im wyższa klasa czynnościowa, tym choroba jest bardziej zaawansowana i rokowanie pacjenta jest gorsze. Konieczne jest też bardziej intensywne leczenie.
Co to jest test 6-minutowego marszu?
Test 6-minutowego marszu, zwany też testem korytarzowym, jest metodą obiektywnej oceny wydolności fizycznej pacjenta. W czasie testu pacjent proszony jest o przejście jak najdłuższego dystansu na oznaczonym odcinku korytarza w ciągu 6 minut. Pacjent sam dostosowuje tempo marszu do swoich możliwości. Jeśli potrzeba, może na pewien czas przystanąć, odpocząć, po czym kontynuować marsz. Pacjent powinien mieć wygodny strój i obuwie, nie powinien wykonywać intensywnych ćwiczeń fizycznych w okresie dwóch godzin poprzedzających badanie. Przed przystąpieniem do testu pacjent powinien przebywać w pozycji siedzącej około 10 minut. Przed testem pacjent ma mierzone ciśnienie tętnicze, tętno, wysycenie tlenem hemoglobiny krwi tętniczej (saturacja) za pomocą pulsoksymetru. Te same pomiary wykonuje się po zakończeniu testu. Dodatkowo pacjent proszony jest o określenie intensywności odczuwanego wysiłku w skali punktowej od 1 do 10 (1-wysiłek bardzo lekki, 10-wysiłek bardzo ciężki). Najważniejszym wynikiem jest długość dystansu, który przechodzi badany w czasie testu. Rezultat testu świadczy o stopniu ciężkości choroby. Im dystans jest krótszy, tym choroba jest bardziej nasilona. Długość dystansu w teście 6-minutowego marszu zwykle poprawia się pod wpływem leczenia. Test 6-minutowego marszu jest u pacjentów z tętniczym nadciśnieniem płucnym wykonywany wielokrotnie, ponieważ służy do monitorowania postępu choroby.
Co to jest test spiroergometryczny?
Test spiroergometryczny jest rodzajem testu wysiłkowego przeprowadzanego na bieżni ruchomej, podczas którego bada się skład wydychanego powietrza. Podczas testu pacjent ma założoną maseczkę z analizatorem gazów. Na tej podstawie oblicza się szereg parametrów świadczących o wydolności wysiłkowej. Przykładem takiego parametru, często ocenianego u pacjentów z nadciśnieniem płucnym, jest tzw. maksymalne zużycie tlenu (VO2max). Im jest ono wyższe, tym wydolność pacjenta i rokowania są lepsze.
Podczas testu spiroergometrycznego ocenia się także reakcję pacjenta na wysiłek, zmiany zapisu EKG i ciśnienie tętnicze. O przerwaniu testu decyduje lekarz na podstawie obserwowanych objawów i parametrów. Jeśli pacjent czuje się źle podczas testu, może poprosić o jego przerwanie.
Czy pacjenci z nadciśnieniem płucnym powinni obawiać się szczepienia przeciwko COVID-19?
Zapraszamy do wysłuchania odpowiedzi na to pytanie połączone z komentarzem eksperta: https://www.mp.pl/pacjent/choroby-ukladu-krazenia/wywiady/277105,czy-pacjenci-z-nadcisnieniem-plucnym-powinni-obawiac-sie-szczepienia-przeciwko-covid-19
Co to jest peptyd natriuretyczny (BNP, NT-proBNP)?
Peptydy natriuretyczne to substancje wydzielane do krwi przez komórki mięśniowe serca (kardiomiocyty) pod wpływem nadmiernego przeciążenia. W nadciśnieniu płucnym tętniczym im większe jest ich stężenie, tym większy jest stopień niewydolności prawej komory serca i tym gorsze rokowanie. Zwykle wykonuje się pomiar peptydu natriuretycznego typu B, który występuje w dwóch postaciach: BNP lub NT-proBNP. Prawidłowy poziom BNP nie przekracza 30 pg/ml, a NT-proBNP – 125 pg/ml.
Co to jest badanie echokardiograficzne?
Badanie echokardiograficzne jest badaniem obrazowym, podczas którego ocenia się wielkość, budowę i czynność poszczególnych jam serca oraz dochodzących do niego i odchodzących od niego naczyń oraz zastawek serca. W badaniu echokardiograficznym widoczne są m.in.:
• prawa komora i prawy przedsionek oddzielone od siebie zastawką trójdzielną,
• tętnica płucna odchodząca od prawej komory; między nimi znajduje się zastawka płucna,
• lewy przedsionek i lewa komora oddzielone od siebie zastawką mitralną,
• aorta odchodząca od lewej komory; między nimi znajduje się zastawka aortalna.
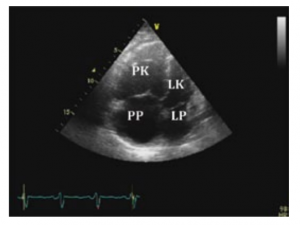
W nadciśnieniu płucnym widoczne są: powiększona prawa komora, prawy przedsionek oraz tętnica płucna. Wtórnie do powiększenia serca tworzy się niedomykalność zastawki trójdzielnej. W badaniu echokardiograficznym lekarz może w przybliżeniu oszacować, jaka jest wartość ciśnienia w tętnicy płucnej, jednak pomiar ten nie jest wystarczająco dokładny. Na poniższej rycinie przedstawiono obraz echokardiograficzny serca u pacjenta z idiopatycznym nadciśnieniem płucnym.
Obraz echokardiograficzny serca u pacjenta z tętniczym nadciśnieniem płucnym. Zwraca uwagę duża prawa komora (PK) i prawy przedsionek (PP) oraz mała lewa komora (LK) i mały lewy przedsionek (LP).:
Badanie echokardiograficzne jest też przydatne w określaniu przyczyny nadciśnienia płucnego. Pozwala między innymi uwidocznić niektóre wady wrodzone serca, jak np. ubytek w przegrodzie międzykomorowej .
Badanie echokardiograficzne chorego z tętniczym nadciśnieniem płucnym związanym z obecnością ubytku w przegrodzie międzykomorowej (VSD):
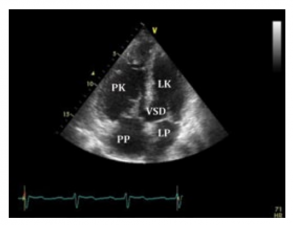
LK – lewa komora,
LP – lewy przedsionek,
PK – prawa komora,
PP – prawy przedsionek.
W jakim celu u pacjenta z nadciśnieniem płucnym wykonuje się scyntygrafię płuc?
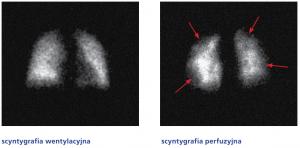
Scyntygrafia płuc jest rodzajem prześwietlenia płuc po dożylnym podaniu radioizotopu. Powinna być wykonana u wszystkich pacjentów z podejrzeniem tętniczego nadciśnienia płucnego celem wykluczenia zmian zakrzepowo-zatorowych jako przyczyny nadciśnienia płucnego. Radioizotop płynie do płuc wraz z prądem krwi i omija te części płuc, które są zajęte przez skrzepliny. W otrzymanym obrazie perfuzji płuc (przepływu krwi przez płuca) pojawiają się klinowate ubytki.
Scyntygrafia wentylacyjna (po lewej) oraz perfuzyjna (po prawej) u pacjenta z przewlekłym zakrzepowo-zatorowym nadciśnieniem płucnym. Obraz perfuzji płuc jest nieprawidłowy, strzałkami oznaczono klinowate ubytki perfuzji świadczące o braku przepływu krwi przez niektóre segmenty płuca;
Co to jest bodypletyzmografia?
Bodypletyzmografia jest rodzajem spirometrii (badania oceniającego czynność płuc), którą wykonuje się w zamkniętej szklanej kabinie. Pacjent oddycha przez ustnik aparatu, na nos zakładany jest klips, delikatnie zaciskający nozdrza. Badany wykonuje wdechy i wydechy zgodnie z instrukcją. Badanie ma podstawowe znaczenie dla wykrycia choroby płuc jako przyczyny nadciśnienia płucnego. Bodypletyzmografia jest dokładniejsza od zwykłej spirometrii. U pacjentów z tętniczym nadciśnieniem płucnym wynik badania jest zwykle prawidłowy lub odchylenia od normy są łagodne.
Dlaczego u pacjenta z nadciśnieniem płucnym wykonuje się tomografię komputerową płuc?
Tomografia komputerowa klatki piersiowej pozwala na ocenę miąższu płucnego oraz naczyń płucnych. W czasie badania zwykle podaje się dożylnie kontrast. Badanie to wykorzystuje promieniowanie rentgenowskie, podobnie jak zdjęcie przeglądowe klatki piersiowej, jest jednak bardziej dokładne. Pacjent na badanie zgłasza się na czczo. W trakcie badania chory kładzie się na wąskim ruchomym stole, który następnie wsuwa się do oświetlonego tunelu. We wnętrzu aparatu wokół pacjenta porusza się lampa, która wytwarza promieniowanie rentgenowskie. Otrzymany obraz płuc lekarz ocenia na ekranie komputera. Tomografia komputerowa pozwala na ocenę, czy u chorego występują choroby płuc lub przewlekła choroba zakrzepowo-zatorowa, które mogą być przyczyną nadciśnienia płucnego. Tomografia komputerowa służy też do rozpoznania nieprawidłowego poszerzenia tętnicy płucnej (tętniaka tętnicy płucnej). U pacjentów z tętniczym nadciśnieniem płucnym w tomografii komputerowej nie stwierdza się zwykle istotnych nieprawidłowości w tkance płucnej.
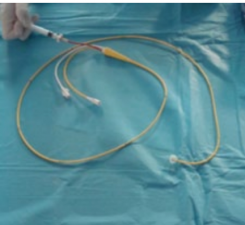
Na czym polega zabieg cewnikowania serca?
Cewnikowanie serca jest badaniem inwazyjnym niezbędnym do potwierdzenia lub wykluczenia nadciśnienia płucnego. W czasie cewnikowania do tętnicy płucnej wprowadza się miękki cewnik zakończony balonem (cewnik Swana-Ganza), przedstawiony poniżej:
Cewnik wprowadza się przez żyłę szyjną wewnętrzną, żyłę udową lub żyłę odłokciową. O wyborze miejsca wkłucia decyduje lekarz po rozmowie z pacjentem. Pierwszym etapem jest znieczulenie miejsca wkłucia za pomocą lignokainy. Zabieg jest niebolesny. Czasem pacjenci odczuwają kołatanie serca podczas przechodzenia cewnika przez serce. Po umieszczeniu kaniulki naczyniowej w żyle, wprowadza się przez nią cewnik Swana-Ganza.
Cewnik pozwala na pomiar ciśnień w jamach prawego serca (prawym przedsionku i prawej komorze) oraz w tętnicy płucnej, a także tzw. ciśnienia zaklinowania. Prawidłowe wartości ciśnień mierzonych w czasie cewnikowania serca przedstawiono w tabeli:

W czasie zabiegu pobiera się też próbki krwi z poszczególnych części układu krążenia w celu oznaczenia wysycenia krwi tlenem. Pomiar wysycenia krwi tlenem w poszczególnych częściach serca i odchodzących od niego naczyń pomaga wykryć obecność wad wrodzonych serca, takich jak: ubytek w przegrodzie międzyprzedsionkowej, ubytek w przegrodzie międzykomorowej, przetrwały przewód tętniczy Botalla. Następnie za pomocą odpowiednich wzorów oblicza się:
• rzut serca – objętość krwi wyrzucanej z komór serca do krążenia w czasie jednej minuty; im bardziej zaawansowane nadciśnienie płucne, tym rzut serca jest mniejszy; rzut serca wyrażany jest w litrach na minutę [l/min]
• wskaźnik serca – jest obliczany jako iloraz rzutu serca i powierzchni ciała pacjenta; im bardziej zaawansowane nadciśnienie płucne, tym rzut serca jest mniejszy; wskaźnik serca wyrażany jest w litrach na minutę na metr do kwadratu [l/min/m2]
• naczyniowy opór płucny – parametr świadczący o zaawansowaniu zmian w tętniczkach płucnych; im jest wyższy, tym większe jest zaawansowanie choroby; naczyniowy opór płucny wyrażany jest w jednostkach Wooda.
Tętnicze nadciśnienie płucne rozpoznaje się, jeśli spełnione są trzy poniższe warunki:
• średnie ciśnienie w tętnicy płucnej ≥25 mmHg,
• ciśnienie zaklinowania ≤15 mmHg,
• naczyniowy opór płucny >3 jednostki Wooda.
Co to jest test reaktywności tętnic płucnych?
Test reaktywności tętnic płucnych polega na wykonaniu pomiarów hemodynamicznych przed i po podaniu leku rozszerzającego tętnice płucne. Wykonuje się go w czasie cewnikowania prawostronnego. W ośrodku krakowskim stosuje się wziewny tlenek azotu. Test jest określany jako dodatni, jeśli średnie ciśnienie w tętnicy płucnej zmniejszy się o co najmniej 10 mmHg i spadnie do poniżej 40 mmHg przy zachowanym rzucie serca. Wykonanie testu reaktywności tętnic płucnych jest zalecane głównie u pacjentów z tętniczym nadciśnieniem płucnym idiopatycznym, dziedziczonym oraz wywołanym lekami i toksynami. Pacjenci z dodatnim testem reaktywności tętnic płucnych mogą być skutecznie leczeni blokerami kanału wapniowego, które są powszechnie stosowane także w innych schorzeniach kardiologicznych, jak np. nadciśnienie tętnicze czy zaburzenia rytmu serca. U pacjentów z ujemnym wynikiem testu konieczne jest stosowanie specjalnych leków swoistych dla nadciśnienia płucnego. Rokowanie pacjentów z dodatnim wynikiem testu jest znacznie lepsze, niż jeśli wynik ten jest ujemny.
LECZENIE TĘTNICZEGO NADCIŚNIENIA PŁUCNEGO
Jakie są podstawowe metody leczenia tętniczego nadciśnienia płucnego?
Leczenie tętniczego nadciśnienia płucnego jest skomplikowane i powinno być prowadzone w ośrodkach mających odpowiednie doświadczenie. Na leczenie to składają się:
1. Leczenie wspomagające,
2. Leczenie farmakologiczne lekami swoistymi dla tętniczego nadciśnienia płucnego,
3. Leczenie zabiegowe.
Ważne jest przestrzeganie następujących zasad ogólnych:
1. Pacjentki z tętniczym nadciśnieniem płucnym powinny unikać ciąży.
2. Zalecane jest szczepienie przeciwko zakażeniu wirusem grypy i pneumokokami.
3. Przeciwwskazana jest nadmierna aktywność fizyczna prowadząca do niepokojących objawów.
4. Możliwość lotu samolotem należy omówić z lekarzem; u pacjentów w klasie czynnościowej III lub IV lub tych, u których utrzymuje się niskie ciśnienie parcjalne (niska zawartość) tlenu we krwi tętniczej (<60 mmHg), zwykle zaleca się tlenoterapię w czasie podróży lotniczej.
Na czym polega leczenie wspomagające pacjenta z tętniczym nadciśnieniem płucnym?
Leczenie wspomagające ma na celu zmniejszenie dolegliwości oraz poprawę jakości życia pacjenta z tętniczym nadciśnieniem płucnym. Sposób leczenia zależy w dużej mierze od rodzaju zgłaszanych objawów. Obejmuje ono:
• stosowanie leków diuretycznych (odwadniających) u pacjentów z obrzękami,
• tlenoterapię w przypadku zmniejszonej saturacji krwi tętniczej,
• spokojny tryb życia.
Jakie leki stosuje się w leczeniu tętniczego nadciśnienia płucnego?
W leczeniu farmakologicznym tętniczego nadciśnienia płucnego stosuje się następujące grupy leków swoistych (tzn. działających bezpośrednio na naczynia płucne):
1. inhibitory fosfodiesterazy typu 5,
2. antagoniści receptora endoteliny,
3. prostacyklina, analogi prostacykliny/selektywny agonista receptorów prostacykliny (IP),
4. stymulatory cyklazy guanylowej,
5. blokery kanału wapniowego. Blokery kanału wapniowego, takie jak amlodypina, nifedypina i diltiazem, zaleca się tylko pacjentom z dodatnim testem reaktywności tętnic płucnych. Leki te stosuje się w maksymalnie tolerowanych przez chorego dawkach. Pozostałe grupy leków są stosowane u pacjentów z ujemnym wynikiem testu reaktywności tętnic płucnych lub u tych, u których wynik był dodatni, ale blokery kanału wapniowego okazały się nieskuteczne lub źle tolerowane. Mechanizm działania leków stosowanych w nadciśnieniu płucnym polega na rozkurczaniu tętniczek płucnych i zapobieganiu ich zwężenia się.
W jakim celu stosuje się leki na tętnicze nadciśnienie płucne?
Leki stosowane w nadciśnieniu płucnym stosuje się w celu poprawy jakości życia (w tym zmniejszenia duszności i poprawy wydolności fizycznej), zapobiegania postępowi choroby oraz wydłużenia życia. Szansa na realizację tych celów jest tym większa, im więcej tzw. celów terapeutycznych osiągnie się w czasie terapii. Cele terapeutyczne określone zostały przez Europejskie Towarzystwo Kardiologiczne i są one podsumowano poniżej:
- Brak objawów prawokomorowej niewydolności serca takich jak obrzęki, wodobrzusze
- Brak omdleń
- Klasa czynnościowa I lub II
- Dystans testu 6-minutowego marszu >440 [m]
- Maksymalne zużycie tlenu w teście spiroergometrycznym (VO2 max) >15 [ml/kg/min]
- Osoczowe stężenie BNP <50 [ng/l] i NT-proBNP <300 [ng/l]
- Powierzchnia prawego przedsionka <18 [cm2],
- brak płynu w osierdziu
- Średnie ciśnienie w prawym przedsionku <8 [mmHg]
- Wskaźnik sercowy (CI) ≥2,5 [l/min/m2]
- Saturacja mieszanej krwi żylnej >65 [%]
Dlaczego lekarz dodaje choremu kolejny lek na tętnicze nadciśnienie płucne?
Leczenie nadciśnienia płucnego zaczyna się najczęściej od jednego leku. Zwykle po kilku tygodniach lub miesiącach pacjent jest po raz kolejny szczegółowo badany, aby określić, czy osiągnięte zostały tzw. cele terapeutyczne przedstawione poprzednim punkcie. Jeśli pacjent czuje się dobrze i wyniki badań są zadowalające, utrzymane jest dotychczasowe leczenie. Jeśli wymienione cele terapeutyczne nie są osiągnięte, lekarz może podjąć decyzję o dołączeniu kolejnego leku, o ile nie ma do tego przeciwwskazań. Leczenie za pomocą dwóch lub trzech leków określane jest jako leczenie skojarzone. Badania wykazały że taki sposób leczenia hamuje postęp choroby skuteczniej niż stosowanie jednego leku. Przez to nawet u pacjentów stabilnych, którzy nie zgłaszają nasilania się objawów, leczenie skojarzone poprawia rokowanie odległe. Lekarz w swoich decyzjach uwzględnia też aktualne możliwości refundacji leków w oparciu o Program Narodowego Funduszu Zdrowia. Dołączenie kolejnego leku na tętnicze nadciśnienie płucne powinno się odbyć odpowiednio wcześnie, gdy nie osiągane są cele terapeutyczne, a nie dopiero, gdy dojdzie do postępu choroby.
Co to są inhibitory fosfodiesterazy typu 5?
Inhibitory fosfodiesterazy typu 5 to leki, które zwiększają stężenie tlenku azotu w tętnicach płucnych. Tlenek azotu rozszerza naczynia płucne i spowalnia dalszy rozwój nadciśnienia płucnego.
Obecnie w Polsce są stosowany jest jeden lek z tej grupy tj. sildenafil, podawany 3 razy dziennie w dawce 20 mg.
Główne efekty uboczne są związane z rozszerzaniem się naczyń obwodowych. Należą do nich bóle głowy, uderzenia gorąca, rzadziej krwawienia z nosa. Leki z tej grupy stosuje się samodzielnie (monoterapia) lub z innymi lekami swoistymi (terapia skojarzona).
Co to są antagoniści receptora endoteliny?
Antagoniści receptora endoteliny to leki, które blokują działanie endoteliny. Endotelina jest substancją silnie obkurczającą naczynia płucne, wydzielaną w nadmiarze u pacjentów z tętniczym nadciśnieniem płucnym.
Obecnie w Polsce są stosowane dwa leki z tej grupy:
1. macytentan, podawany 1 raz dziennie w dawce 10 mg,
2. bozentan, podawany 2 razy dziennie w dawce 125 mg,
Leki z tej grupy są przeciwwskazane bezwzględnie u kobiet ciężarnych z uwagi na ryzyko uszkodzenia płodu (działanie teratogenne). Jeśli są stosowane u kobiet w wieku rozrodczym, konieczna jest skuteczna antykoncepcja.
Do objawów ubocznych należą:
1. odwracalne zwiększenie stężenia transaminaz wątrobowych (AST i ALT); powikłanie to jest częstsze w przypadku starszych preparatów, takich jak bosentan i praktycznie nieobserwowane w przypadku nowego leku, jakim jest macytentan;
2. obrzęki kończyn dolnych; występują częściej po stosowaniu niedostępnego w Polsce ambrisentanu;
3. obniżenie stężenia hemoglobiny; może wystąpić po każdym z wyżej wymienionych preparatów, zwykle jest jednak niewielkie.
Co to są prostacyklina i analogi prostacykliny?
Analogi prostacykliny to substancje o budowie podobnej do naturalnej cząsteczki, prostacykliny, wydzielanej przez zdrowe naczynia. Prostacyklina rozszerza naczynia oraz hamuje zlepianie się płytek krwi i tworzenie zakrzepów. U pacjentów z tętniczym nadciśnieniem płucnym hamuje postęp choroby.
Obecnie w Polsce są stosowane trzy leki z tej grupy:
1. iloprost podawany w postaci inhalacji,
2. treprostinil podawany w formie ciągłego wlewu podskórnego,
3. epoprostenol podawany w postaci ciągłego wlewu dożylnego.
Do objawów ubocznych należą m.in.:
• bóle głowy,
• uderzenia gorąca,
• bóle brzucha,
• nudności,
• wymioty,
• biegunki,
• objawy związane ze sposobem podania leku.
Objawy te występują głównie na początku leczenia, w okresie dostosowywania dawki. Po jej ustabilizowaniu ustępują. Od 2021 w Polsce dostępny jest lek doustny o działaniu naśladującym działanie prostacykliny o nazwie seleksypag, który jest selektywnym agonistą receptorów IP.
Na czym polega podskórna infuzja treprostinilu?
Treprostinil jest podawany w postaci ciągłego (24 godziny na dobę) wlewu podskórnego za pomocą pompy napędzanej baterią.
W pompie umieszczona jest strzykawka z lekiem, który okresowo się uzupełnia. Pompa jest podłączona drenem do wkłucia (rodzaju wenflonu) umieszczonego w skórze.

Do wkłucia najczęściej wybiera się skórę brzucha, ale możliwe są też inne miejsca, takie jak górna okolica pośladków, górna część ramienia, udo. Przed wykonaniem wkłucia skórę należy zdezynfekować. Wokół miejsca wkłucia mogą się pojawić zaczerwienienie, swędzenie, bolesność, stan zapalny lub obrzęk o różnym stopniu nasilenia, niezależnym od dawki. Występują zwykle w ciągu pierwszych dni po założeniu wkłucia, po czym ustępują, dlatego nie zaleca się częstego wymieniania wkłucia. Zwykle wystarczy, gdy jest ono zmieniane co 3-4 tygodnie. W przypadku niepokojącego wyglądu miejsca wkłucia, znacznej bolesności, wysięku lub pojawienia się cech infekcji należy skontaktować się z lekarzem lub pielęgniarką.
Treprostinil może też być podawany dożylnie.
W jaki sposób podaje się epoprostenol?
W Polsce w leczeniu nadciśnienia płucnego tętniczego stosuje się tzw. epoprostenol AM. Epoprostenol jest podawany w formie ciągłego wlewu bezpośrednio do żyły głównej górnej uchodzącej do prawego przedsionka serca. Zestaw do podawania epoprostenolu składa się z:
• pompy CADD-Legacy PLUS. Jest to pompa na baterie.
• jednorazowej kasety CADD o objętości 100 ml z zaciskiem. W kasecie znajduje się rozpuszczony lek.
• drenu do infuzji z przepływowym filtrem pęcherzyków powietrza.

Zestaw do podawania leku podłącza się do cewnika, którego jedna końcówka znajduje się na zewnątrz pacjenta, a druga w żyle głównej górnej. Przez pierwsze dni leczenia epoprostenol podaje się zwykle za pomocą cewnika wprowadzanego do żyły głównej górnej przez żyły obwodowe w okolicy dołu łokciowego. Jest to tzw. cewnik PICC (ang. peripherally inserted central catheter).
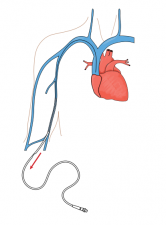
Po kilku dniach lekarz zakłada pacjentowi tzw. cewnik permanentny (na stałe). Zwykle stosuje się w tym celu cewnik Hickmana .
Jest on wprowadzany pod skórę przez niewielkie nacięcie przyśrodkowo do brodawki sutkowej. Następnie przechodzi przez podskórny tunel w kierunku obojczyka. W tym miejscu jest wprowadzany przez kaniulkę naczyniową do żyły podobojczykowej, a następnie do żyły głównej górnej.
Wprowadzanie cewników centralnych wykonuje się przy znieczuleniu miejscowym, zwykle w pracowni hemodynamicznej pod kontrolą lampy rentgenowskiej. Zabiegi nie są bolesne.
Roztworu epoprostenolu nie wolno podawać pod skórę, ponieważ grozi to martwicą tkanek!
Jakie są metody zabiegowego leczenia nadciśnienia płucnego?
W przypadku progresji choroby pomimo leczenia farmakologicznego uwzględniającego prostacyklinę jedyną opcją terapeutyczną może pozostać przeszczepienie płuc. Zabieg jest obciążony dużym ryzykiem, jednak skutkuje wyleczeniem choroby. Po zabiegu chory musi stosować leki zapobiegające odrzuceniu przeszczepu.
Jak można skontaktować się z Polskim Stowarzyszeniem Osób z Nadciśnieniem Płucnym?

